糖尿病

糖尿病
糖尿病は、早期から適切な治療を継続することで、「健康な人と変わらない人生を送る」ことができます。私たちは、患者様の個々の思いや背景を考え、無理なく治療が継続できるように、チーム一丸となりサポートしていきますのでどうぞ安心してご受診ください。
糖尿病には、様々な分類がありそれぞれ病態が異なります。大きく分けると「インスリンの効き目が悪いタイプ」、または「インスリン分泌が低下するタイプ」があり、どちらが病態の主体かにより、治療方針が異なってきます。インスリンの分泌がしっかりとあるが効き目が悪い場合には、それらを改善するような薬剤、インスリンの分泌が低下している場合には、インスリン分泌を助けるような薬剤、その程度が著しい場合にはインスリン注射などを用いて治療していきます。血液検査などの各種検査を施行して、患者様それぞれの病態、病状、合併症、生活の状態、年齢などを考慮し、ご希望もお聞きして、治療を提案してまいります。
病態に応じた最善の治療を心がけ、可能な限り患者様の生活に負担の少ない治療を目指します。ここ近年は、低血糖が少なく、体重を増やさない、心血管合併症などの発症のリスクを減らすような薬剤が出てきております。注射製剤であったものが内服でも使用可能となったり、毎日投与する薬剤が週一回投与となったりと、治療も簡便化しておきております。もともとインスリン注射をされていた患者様で、インスリンの分泌が保たれている場合では、薬剤を併用することにより、インスリン注射の量や回数を減量、さらには離脱することが可能な場合もあります。当院では、インスリン減量、離脱を可能な限り目指し、患者様の負担を軽減することに努めますので、お気軽にご相談いただければと思います。
糖尿病の治療の目標は、単に血糖値を改善させるのではなく、健康な人と変わらない日常生活の質を保ち、「健康寿命を伸ばす」ことにあります。もちろん、適切な血糖管理を行うことで、細小血管合併症(3大合併症)を防いでいくことは重要です。その一方で、動脈硬化を起因とした大血管合併症は、生命に直接的に大きく影響を与えます。また、そのリスクの上昇は、血糖管理よりも脂質・血圧・体重管理や禁煙が大きく影響を与える場合もあります。当院では、頸動脈エコー検査や血圧脈波検査など検査により動脈硬化をより早期に発見する可能であり、血糖管理のみならず、その他リスク管理に重要視して、治療を行っていきます。さらに、健康寿命の延伸には、悪性腫瘍(がん)、認知症、サルコペニア(筋肉量および筋力低下)の合併も注意が必要です。そのため、これらを発症・進展させないように、必要に応じて適切に検査・治療を行い、「健康な人と変わらない人生」に繋がるよう心がけてまいります。
ここ近年、糖尿病の技術や治療は目まぐるしく進歩しております。糖尿病の治療において、低血糖や体重増加のリスクのある薬剤は望ましくありませんが、それらのリスクの少ないSGLT-2阻害薬やGLP-1受容体作動薬などの新しい機序の治療薬が続々と発売され、ここ最近もさらに2種類ほど新しく発売されました。また、血糖モニタリングシステム(CGM)の技術の進歩も著しく、より精度が高く、簡便に血糖測定を行うことが可能となってきております。私は、大学病院でこれらを用い治療を行ってまいりました。当院でも、患者様のより質の高い血糖管理、生活に負担の少ない治療を目指して、ご相談のもとこれらも取り入れた治療を行ってまいります。
このような症状やお悩みがある方は、是非お気軽にご相談ください。
実際には、糖尿病を発症しても、初期には症状も出ないことが多いです。また長期間放置をしておくと、慢性の合併症を発症したり、著しい高血糖となると糖尿病性ケトアシドーシスや高浸透圧高血糖症候群などの急性の合併症を発症したりする場合もございます。ですから、健康診断などで高血糖を指摘された方は、早めの受診をおすすめします。
糖尿病とは、「インスリンの働きが十分でないため、ブドウ糖が有効に使われず、血糖値が高くなっている状態」です。血糖値を下げるホルモンはインスリンしかなく、「インスリンの働き」が重要になるため、インスリンについて説明します。ごはんなどの炭水化物を摂取すると腸から吸収されて血液の中に入ると、血液中のブドウ糖の量(血糖値)が高くなります。健康な方の場合、血糖値が高くなると膵臓から適切にインスリンが血液中に出て、ブドウ糖を筋肉や脂肪に取り込み、正常な範囲に血糖値が収まります。
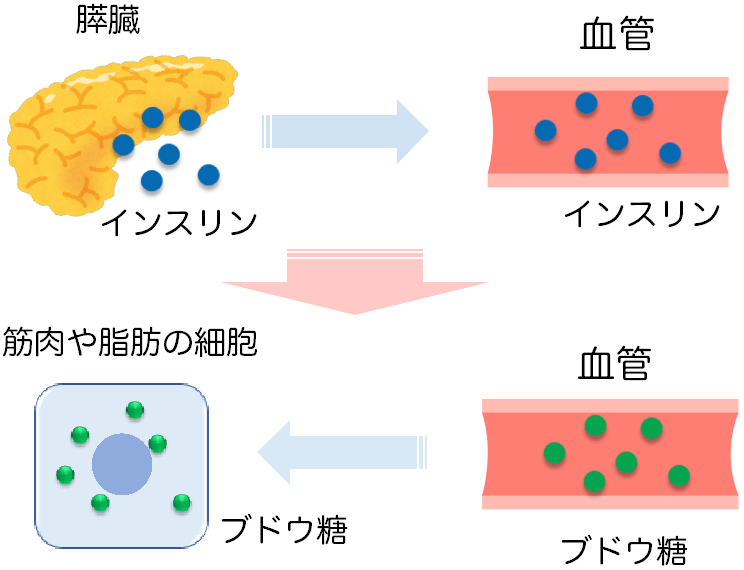
このインスリンの作用が低下すると、血糖値が高くなり、糖尿病を発症します。その作用の低下には、インスリンが不足しているタイプ(インスリン分泌低下)、インスリンが脂肪や筋肉にブドウ糖を取り込ませる作用が低下するタイプ(インスリン抵抗性)があります。インスリン抵抗性の原因としては、肥満に関連した内臓脂肪蓄積が大きく関係しています。これらはどちらか一方ではなく、両者が併存している場合が多いです。
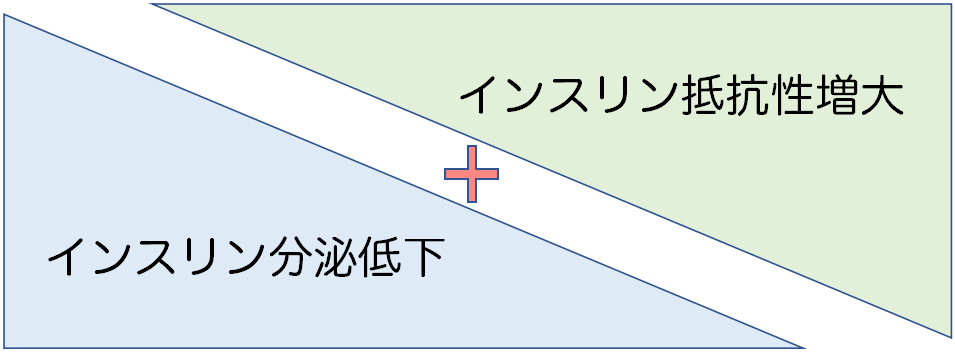
| インスリン分泌低下 | インスリンの分泌する能力が減る |
|---|---|
| インスリン抵抗性増大 | インスリンの効き目が悪くなる |
糖尿病は、その成因によって「1型糖尿病」、「2型糖尿病」、「その他の特定の機序、疾患によるもの」、そして「妊娠糖尿病」に分類されます。
「1型糖尿病」は、膵臓にあるβ細胞が何らかの原因で破壊されて、インスリンの分泌が低下して発症する糖尿病です。そのため、治療の根幹はインスリン注射となります。1型糖尿病の成因としての分類として、A)自己免疫性とB)特発性(原因不明)があります。また、発症の様式の分類として、a)緩徐進行1型糖尿病、b)急性発症1型糖尿病、c)劇症1型糖尿病があります。
糖尿病で90%以上と多くを占めるのが「2型糖尿病」です。2型糖尿病には、上記で説明したインスリン分泌低下およびインスリン抵抗性の両方が関連しています。原因としては、遺伝的な背景が基盤にあり、それに食生活、運動習慣、ストレスなどの環境要因が関係して発症します。日本人2型糖尿病の場合には、痩せ型でインスリン分泌が低下しているタイプが特徴的でしたが、近年では肥満でインスリンの分泌はしっかりあるにもかかわらず、内臓脂肪の蓄積などが原因で、インスリンの効き目が悪いタイプが増えてきています。
「その他」の中には、遺伝子異常や膵臓や肝臓の疾患、薬剤が原因となって発症したりすることがあります。「妊娠糖尿病」は、妊娠中に初めて確認されたもしくは発症した糖尿病にいたっていない血糖の異常です。通常の糖尿病の診断よりも、厳しい基準で診断されます。もともと糖尿病をもっている女性が妊娠したときには、妊娠糖尿病とは言わず、糖尿病合併妊娠と言います。
当院においては、どちらの糖尿病においても治療が可能ですので、安心して来院されてください。
長期間糖尿病を放置しておくと、血管へのダメージをきたして慢性の合併症が生じます。その慢性合併症には、網膜症、腎症、神経障害などの細い血管が障害される「細小血管合併症」と、狭心症、心筋梗塞、脳梗塞、下肢動脈疾患などの太い血管が障害される「大血管合併症」があります。
「細小血管合併症」は、原則糖尿病のみが関係して発症するため、基本的に初期から血糖が適切に管理されていれば進行しません。一方で、「大血管合併症」に関しては、発症に糖尿病も関係しますが、高血圧、脂質異常症、肥満、喫煙なども大きく関係します。そのため、血糖管理のみならず、それらの管理が重要になってきます。慢性合併症は初期には症状はほとんど認めず、症状が出現するころには進行してしまっていることもあり、完全に元通りに戻すことは難しくなります。そのため、早期から適切な血糖管理を行い、定期的な経過観察が重要です。
| し:神経障害 | 高血糖放置し3年以上で発症 |
|---|---|
| め:網膜症 | 5年以上で発症 |
| じ:腎症 | 7年以上で発症 |
目の奥にある網膜の毛細血管が障害されることで発症します。進行すると眼底出血や網膜剝離により失明することもあり、現在成人における国内の失明の原因として第2位となっています。網膜症は進行するにつれて、単純網膜症、前増殖網膜症、増殖網膜症と増悪していきます。視力の維持に重要な黄斑部というところがむくむ黄斑症や、緑内障、白内障も、糖尿病に関連して視力低下につながります。糖尿病と診断されたら、自覚症状がなくても少なくとも年に1回程度、定期的に「眼底検査」を受け、良好な血糖コントロールを継続的に行っていくことが大切です。
| 病期 | なし | 単純網膜症 | 前増殖網膜症 | 増殖網膜症 |
|---|---|---|---|---|
| 眼底検査 |  |
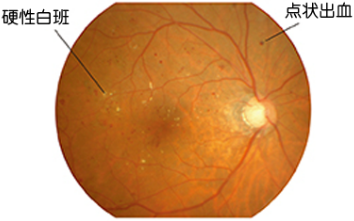 |
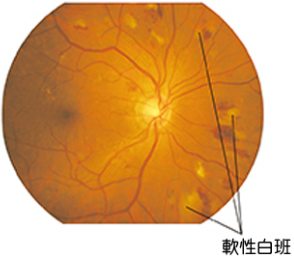 |
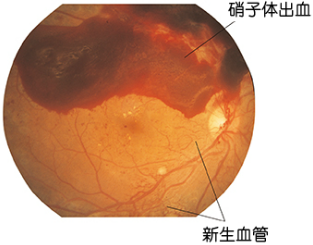 |
| 症状 | なし | なし | ほとんどなし | 飛蚊症、ゆがみ 視野障害 視力障害 失明 |
| 治療 | 血糖管理 | 血糖管理 | 血糖管理 光凝固術 |
血糖管理 光凝術術 硝子体手術 |
| 通院間隔 | 半年~1年 | 3か月~半年 | 1~2か月 | 2週間~1か月 |
https://www.jsod.jp/ippan/index.htmlより画像引用
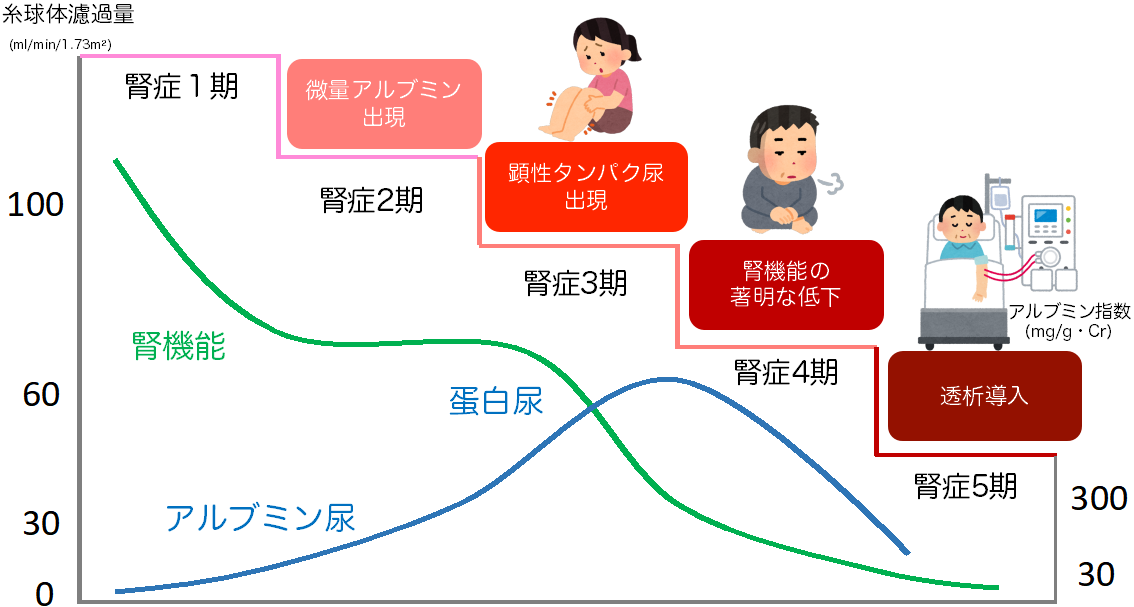
腎臓の主な働きは、体の中の老廃物を血液から尿に排泄する役割があります。その働きは、主に腎臓にある糸球体という場所で行われています。高血糖が持続すると、糸球体における細い血管が障害され、腎臓の働きが低下し、糖尿病腎症を発症します。その病期は、1〜5期まであります。腎臓が障害されると、尿に少量のタンパク質(微量アルブミン尿)が出現し「2期」となり、この頃に高血糖が持続すると「3期」となり、むくみや血圧が上昇し、腎機能低下の速度が加速します。「4期」にはだるい、疲れやすいなどの症状が出現し、「5期」には尿が出なくなり透析に至ります。日本の人工透析の原因は、糖尿病腎症が最も多く、現在も増加し続けています。継続的な血糖管理と定期的な尿検査を行っていくことが大切です。
高血糖が持続すると、過剰な糖分が神経の中に蓄積し、神経自体を変性させることや、神経周囲の細い血管が障害されて神経の働きが低下します。神経には、感覚神経、運動神経、自律神経があり、それぞれ障害される場所により、多彩な症状が出現します。典型的な症状としては、左右対称に両足の足先から、しびれが出現し、足の裏に紙が張り付いたような感覚の異常を訴えます。また、感覚が鈍くなるため、怪我や火傷などをきっかけに、知らない間に壊疽(えそ)に至ることもあります。そのため、足をよく観察し清潔に保ち、適宜フットケアを行うことが重要です。また、自律神経が侵されると、心筋梗塞などを発症しても、胸の痛みを感じることが無くなってしまい、知らない間に心臓の障害が進行してしまうこともあります。そのため、医師と相談しながら、初期から適切な血糖管理を行うことが重要です。
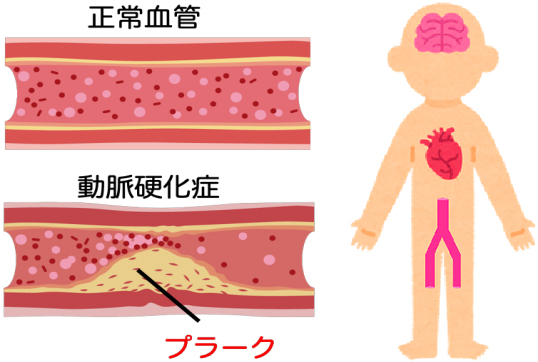
糖尿病だけではなく、高血圧、脂質異常症、肥満、喫煙、心疾患の家族歴などが関係して、血管の壁に粥腫(プラーク)ができることを動脈硬化と言います。高血糖は動脈硬化の増悪因子となり、プラークが破れて、血の塊(血栓)ができて、血流が途絶えると脳梗塞、心筋梗塞などを発症することがあります。そのため、血糖管理だけではなく、血圧、脂質、体重管理、禁煙などがとても重要です。